Colo do útero anormal: Miomas cervicais e câncer e Ectrópio
O colo do útero anormal pode ser visto comummente em ginecologia no dia a dia da prática. Torna-se necessário diferenciar entre as alterações fisiológicas normais trazidas pelo ciclo menstrual normal das desordens anatómicas e patológicas. O exame colposcópico do colo do útero com uma lupa binocular estereoscópica é extremamente útil para a identificação da possível etiologia por trás e exclusão de qualquer crescimento canceroso para estabelecer o diagnóstico. As razões etiológicas para o colo do útero anormal podem ser fisiológicas, infecciosas, crescimento anormal e iatrogênico. Este artigo fornece uma abordagem passo a passo para diferenciá-los.
Índice
Cervix de vista normal
Abordagem para um colo do útero anormal
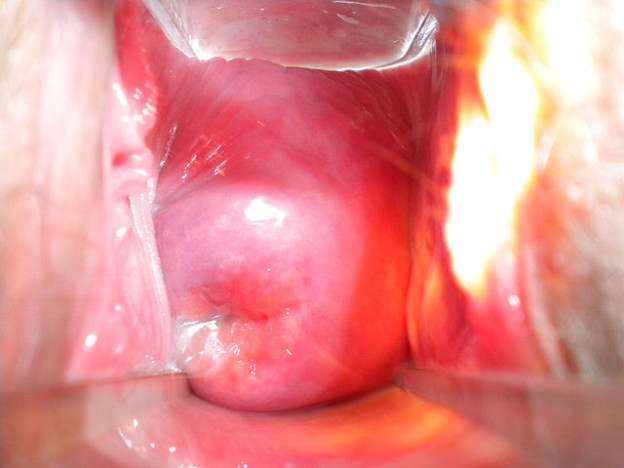
Image: “This is a picture of a cervix of a lactating woman with no STDs and who has given birth vaginally twice” by Ep11904. License: Public Domain
O colo do útero é normalmente de forma fusiforme, com estreitos orifícios externos e internos. O portio vaginalis é a porção visível do colo do útero que se projecta na vagina. A porção externa da ectocérvix é coberta por epitélio escamoso liso, rosa, não-queratinizado, que se origina embriologicamente a partir da placa vaginal. A porção central da ectocérvix é revestida por epitélio colunar simples, o mesmo revestimento do endocérvix, que se origina do tecido mulleriano. Uma linha de demarcação pode ser identificada entre o epitélio escamoso rosa pálido e o epitélio colunar vermelho brilhante. Ele tem o nome junção escamocolunar.
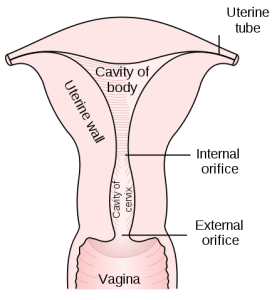
Image: “Posterior half of uterus and upper part of vagina” by Henry Gray. License: Public Domain
A junção escamocolunar original representa a junção embriologicamente designada entre o epitélio escamoso e colunar. Geralmente é visto durante a adolescência e a primeira gravidez de uma mulher, à medida que o útero e a vagina aumentam, resultando na eversão do endocérvix. Em mulheres na pós-menopausa, a junção escamocolunar pode estar elevada no canal e não pode ser vista.
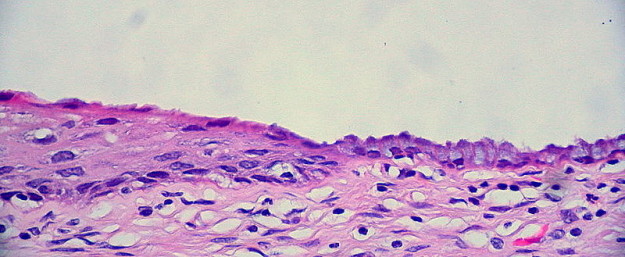
Image: “An unusually “clean” squamocolumnar junction of the uterine cervix, representing the boundary between the exocervix on the left, and the endocervix on the right. This is the “hot spot” where the tiny seedlings of dysplasia grow into the mighty oaks of cervical cancer. Accordingly, it’s important to sample this area while collecting a Pap smear specimen.” by Ed Uthman. License: CC BY 2.0
Uma nova junção escamocolunar pode ser derivada da metaplasia escamosa do epitélio colunar que cobre a ectocérvix central, movendo, assim, a junção progressivamente para mais perto do orifício externo e subindo pelo canal endocervical.
A zona de transformação é uma área de epitélio sub colunar cuboidal que pode se desenvolver em epitélio colunar ou escamoso. Está localizado entre o original e a nova junção escamocolunar.
Um colo uterino de aparência anormal deve ser examinado cuidadosamente usando colposcopia sob ampliação binocular estereoscópica para identificar as possíveis etiologias e excluir as lesões cancerígenas que podem requerer avaliação clínica adicional. As possíveis causas do colo uterino suspeito podem ser classificadas de acordo com os mecanismos etiológicos em crescimento fisiológico, infeccioso, anormal e iatrogénico.
Fisiologia
O ginecologista e a enfermeira especialista devem ser os primeiros a excluir as condições fisiológicas que podem resultar em um colo do útero anormal.
Ectrópio
O ectrópio ocorre quando a incidência endocervical expõe uma proporção significativa de epitélio colunar que tem uma aparência avermelhada, semelhante ao tecido de granulação, dando a aparência de uma erosão. Isto é visto como uma área central de vermelhidão aveludada em torno do orifício externo. Lesões suspeitas devem ser realizadas biópsias para excluir malignidade.
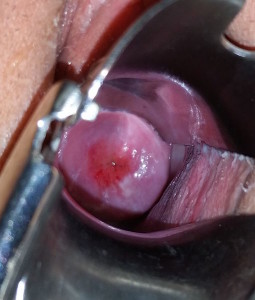
Image: “A nulliparous, post-menarchal woman’s cervix viewed on speculum exam with asymptomatic ectropion.” by GynaeImages. License: CC BY-SA 4.0
Cervicite atrófica
Depleção fisiológica dos folículos ovarianos após a menopausa resulta em uma diminuição significativa nos níveis de hormônio estrogênio. A falta de estrogênio causa atrofia e afinamento do epitélio cervical. O exame do espéculo revela um epitélio pálido com manchas de eritema que podem sangrar facilmente ao contato. O pH do corrimento vaginal é menos ácido (pH de 4,7 ou superior). A possibilidade de uma neoplasia coexistente deve ser excluída. A terapia tópica com estrogênio por dois a três meses pode reverter essas mudanças.
Quisto Naboth
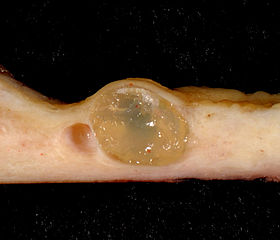
São estruturas císticas que se formam quando uma porção do epitélio colunar fica coberta de células escamosas. As ilhas subjacentes do tecido colunar ativo continuam a secretar material mucóide, que fica aprisionado formando cistos de retenção. Esses cistos variam em número e tamanho, desde microscópicos até grandes aglomerados de cistos, distorcendo a aparência do colo do útero. Podem ser cistos translúcidos ou opacos, amarelados / esbranquiçados, com vasos sanguíneos ramificados correndo sobre suas superfícies. Eles geralmente são assintomáticos, mas podem causar dor durante a relação sexual (dispareunia).
Ectrópio
O ectrópio ocorre quando a incidência endocervical expõe uma proporção significativa de epitélio colunar que tem uma aparência avermelhada, semelhante ao tecido de granulação, dando a aparência de uma erosão. Isto é visto como uma área central de vermelhidão aveludada em torno do orifício externo. Lesões suspeitas devem ser realizadas biópsias para excluir malignidade.

Image: “A nulliparous, post-menarchal woman’s cervix viewed on speculum exam with asymptomatic ectropion.” by GynaeImages. License: CC BY-SA 4.0
Cervicite atrófica
Depleção fisiológica dos folículos ovarianos após a menopausa resulta em uma diminuição significativa nos níveis de hormônio estrogênio. A falta de estrogênio causa atrofia e afinamento do epitélio cervical. O exame do espéculo revela um epitélio pálido com manchas de eritema que podem sangrar facilmente ao contato. O pH do corrimento vaginal é menos ácido (pH de 4,7 ou superior). A possibilidade de uma neoplasia coexistente deve ser excluída. A terapia tópica com estrogênio por dois a três meses pode reverter essas mudanças.
Quisto Naboth
São estruturas císticas que se formam quando uma porção do epitélio colunar fica coberta de células escamosas. As ilhas subjacentes do tecido colunar ativo continuam a secretar material mucóide, que fica aprisionado formando cistos de retenção. Esses cistos variam em número e tamanho, desde microscópicos até grandes aglomerados de cistos, distorcendo a aparência do colo do útero. Podem ser cistos translúcidos ou opacos, amarelados / esbranquiçados, com vasos sanguíneos ramificados correndo sobre suas superfícies. Eles geralmente são assintomáticos, mas podem causar dor durante a relação sexual (dispareunia).

Image: “Nabothian cysts in a specimen of the uterus” by Ed Uthman. License: CC BY-SA 2.0
Crescimento anormal
Se a massa cervical não cística foi observada durante o exame, os ginecologistas devem primeiro excluir a possibilidade de neoplasias cervicais. Outros crescimentos cervicais incluem pólipos e miomas cervicais.
Cancro cervical
O carcinoma invasivo do colo do útero aparece inicialmente como lesões focais ulceradas e endurecidas, com uma massa necrótica friável que sangra facilmente ao toque. Lesões avançadas podem ser exofíticas, endofíticas ou infiltrativas. As lesões suspeitas devem ser examinadas cuidadosamente, especialmente em pacientes de alto risco. A Neoplasia Intraepitelial Cervical (NIC) é um espectro de lesões pré-malignas que podem ser detectadas apenas por papanicolau.
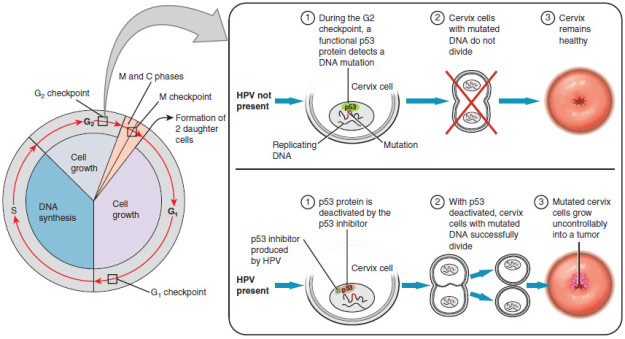
Image: “In most cases, cells infected with the HPV virus heal on their own. In some cases, however, the virus continues to spread and becomes invasive cancer.” by OpenStax College. License: CC BY 3.0
Pólipos cervicais
São pólipos pedículados avermelhados, macios, únicos ou múltiplos, resultantes da hiperplasia do epitélio colunar endocervical devido à inflamação crónica do canal cervical. O pedículo é geralmente longo e fino, mas também pode ser curto e amplo. Pólipos sintomáticos devem ser removidos e enviados para o laboratório para estudo histológico.
Miomas cervicais
Os miomas (Leiomiomas) são tumores benignos bem circunscritos dos músculos lisos uterinos que geralmente correm um curso progressivo muito lento. Os miomas cervicais podem surgir do próprio colo do útero ou dos miomas submucosos uterinos que podem alongar-se e projectar-se para baixo na vagina através do orifício cervical. Os miomas são firmes, lisos e não sensíveis à palpação. Menorragia e dismenorréia são as apresentações mais comuns e ocorrem mais comummente no tipo submucoso.
Image: “Bacterial vaginosis” by Per Grinsted / Medicinsk Webdesign. License: CC BY-SA 3.0
Tricomoníase
A tricomoníase é uma causa comum de vulvovaginite, que é causada por Trichomonas Vaginalis (TV), um protozóide ovóide, móvel e flagelado. É uma infecção sexualmente transmissível comum que apresenta caracteristicamente um corrimento vaginal profuso, espumoso e amarelado com irritação vulvar. O exame do espéculo pode revelar vermelhidão subepitelial do colo do útero (cérvix do morango), em que certas áreas vermelhas podem ser identificadas colposcopicamente.
O diagnóstico baseia-se na presença de trichomonads móveis e leucócitos em esfregaços salinos húmidos, pH vaginal> 4,5 e odor de amina com 10% de KOH. Aplicação de iodo de Schiller dá aparência de pele de leopardo. Responde bem ao metronidazol.
Candidíase
A candidíase é uma infecção fúngica da vulva e da vagina. Em 90% dos casos, é causada pelos habitantes normais de Candida albicans, especialmente quando a imunidade do hospedeiro é reduzida. Os pacientes geralmente apresentam prurido intenso, uma sensação de queimação vaginal que pode causar desconforto e um corrimento vaginal branco espesso e escasso. Embora a infecção por cândida possa ser identificada clinicamente, o diagnóstico baseia-se principalmente na presença de pseudo-hifas, com levedura em desenvolvimento em esfregaços de KOH.
Infecção por herpes simplex
O vírus herpes simplex (HSV) tipo II infecta principalmente o trato anogenital. É considerada a causa mais comum de lesões genitais ulcerativas. O HSV tipicamente se apresenta com ulcerações múltiplas, superficiais e dolorosas da vagina e do colo do útero, tornando o colo do útero extremamente anormal; pode ser diagnosticada erroneamente com câncer invasivo do colo do útero. Em contraste com o câncer cervical, as infecções por HSV são dolorosas, recorrentes e se resolvem espontaneamente dentro de 2 a 4 semanas.
Verrugas genitais ou condilomas
As verrugas genitais são a infecção viral sexualmente transmissível mais comum e, em 90% dos casos, são causadas pelo papilomavírus humano (HPV) tipo 6 e 11. Elas se apresentam como pápulas ou nódulos exofíticos ou semelhantes a couve-flor. as superfícies úmidas do vulvovaginal e do colo do útero, causando coceira e queimação. O diagnóstico clínico suspeito pode ser confirmado com uma biópsia cervical dirigida por colposcopia.
Crescimento anormal
Se a massa cervical não cística foi observada durante o exame, os ginecologistas devem primeiro excluir a possibilidade de neoplasias cervicais. Outros crescimentos cervicais incluem pólipos e miomas cervicais.
Cancro cervical
O carcinoma invasivo do colo do útero aparece inicialmente como lesões focais ulceradas e endurecidas, com uma massa necrótica friável que sangra facilmente ao toque. Lesões avançadas podem ser exofíticas, endofíticas ou infiltrativas. As lesões suspeitas devem ser examinadas cuidadosamente, especialmente em pacientes de alto risco. A Neoplasia Intraepitelial Cervical (NIC) é um espectro de lesões pré-malignas que podem ser detectadas apenas por papanicolau.

Image: “In most cases, cells infected with the HPV virus heal on their own. In some cases, however, the virus continues to spread and becomes invasive cancer.” by OpenStax College. License: CC BY 3.0
Pólipos cervicais
São pólipos pedículados avermelhados, macios, únicos ou múltiplos, resultantes da hiperplasia do epitélio colunar endocervical devido à inflamação crónica do canal cervical. O pedículo é geralmente longo e fino, mas também pode ser curto e amplo. Pólipos sintomáticos devem ser removidos e enviados para o laboratório para estudo histológico.
Miomas cervicais
Os miomas (Leiomiomas) são tumores benignos bem circunscritos dos músculos lisos uterinos que geralmente correm um curso progressivo muito lento. Os miomas cervicais podem surgir do próprio colo do útero ou dos miomas submucosos uterinos que podem alongar-se e projectar-se para baixo na vagina através do orifício cervical. Os miomas são firmes, lisos e não sensíveis à palpação. Menorragia e dismenorréia são as apresentações mais comuns e ocorrem mais comummente no tipo submucoso.
Infecções
Vaginose bacteriana (VB)
A vaginose bacteriana é uma infecção vaginal bacteriana comum, que representa um estado de alteração inexplicada da flora vaginal normal, resultante do crescimento excessivo dos habitantes normais (bactérias anaeróbias) da vagina, como Gardnerella Vaginalis (GV). Comumente se apresenta com secreção vaginal não irritante e mal-cheirosa, que é um corrimento vaginal cinza caracteristicamente fino, homogêneo, de cheiro de peixe, especialmente perceptível na época da menstruação ou após a relação sexual. O diagnóstico baseia-se na presença de células indicadoras em esfregaços salinos húmidos, pH vaginal> 4,5 e odor de peixe com a adição de 10% de KOH. Responde bem ao metronidazol.

Image: “Bacterial vaginosis” by Per Grinsted / Medicinsk Webdesign. License: CC BY-SA 3.0
Tricomoníase
A tricomoníase é uma causa comum de vulvovaginite, que é causada por Trichomonas Vaginalis (TV), um protozóide ovóide, móvel e flagelado. É uma infecção sexualmente transmissível comum que apresenta caracteristicamente um corrimento vaginal profuso, espumoso e amarelado com irritação vulvar. O exame do espéculo pode revelar vermelhidão subepitelial do colo do útero (cérvix do morango), em que certas áreas vermelhas podem ser identificadas colposcopicamente.
O diagnóstico baseia-se na presença de trichomonads móveis e leucócitos em esfregaços salinos húmidos, pH vaginal> 4,5 e odor de amina com 10% de KOH. Aplicação de iodo de Schiller dá aparência de pele de leopardo. Responde bem ao metronidazol.
Candidíase
A candidíase é uma infecção fúngica da vulva e da vagina. Em 90% dos casos, é causada pelos habitantes normais de Candida albicans, especialmente quando a imunidade do hospedeiro é reduzida. Os pacientes geralmente apresentam prurido intenso, uma sensação de queimação vaginal que pode causar desconforto e um corrimento vaginal branco espesso e escasso. Embora a infecção por cândida possa ser identificada clinicamente, o diagnóstico baseia-se principalmente na presença de pseudo-hifas, com levedura em desenvolvimento em esfregaços de KOH.
Infecção por herpes simplex
O vírus herpes simplex (HSV) tipo II infecta principalmente o trato anogenital. É considerada a causa mais comum de lesões genitais ulcerativas. O HSV tipicamente se apresenta com ulcerações múltiplas, superficiais e dolorosas da vagina e do colo do útero, tornando o colo do útero extremamente anormal; pode ser diagnosticada erroneamente com câncer invasivo do colo do útero. Em contraste com o câncer cervical, as infecções por HSV são dolorosas, recorrentes e se resolvem espontaneamente dentro de 2 a 4 semanas.
Verrugas genitais ou condilomas
As verrugas genitais são a infecção viral sexualmente transmissível mais comum e, em 90% dos casos, são causadas pelo papilomavírus humano (HPV) tipo 6 e 11. Elas se apresentam como pápulas ou nódulos exofíticos ou semelhantes a couve-flor. as superfícies úmidas do vulvovaginal e do colo do útero, causando coceira e queimação. O diagnóstico clínico suspeito pode ser confirmado com uma biópsia cervical dirigida por colposcopia.
Iatrogénico
A cicatrização iatrogénica do colo do útero pode ser causada por cirurgia cervical prévia ou outros procedimentos. A aparência macroscópica é baseada na extensão da cicatrização cervical. As cicatrizes mínimas podem se apresentar como tecido pálido circunferencialmente elevado ao redor do orifício, enquanto cicatrizes mais extensas podem resultar em distorção do colo do útero. A estenose cervical é uma complicação comum que ocorre em 1-2% dos pacientes. Devido à contracção do tecido cicatricial, pode resultar em amenorreia secundária e hematometria em estenoses graves.
Este comentário foi removido por um gestor do blogue.
ResponderEliminar